I NUMERI DEL TUMORE AL POLMONE
Nel Mondo
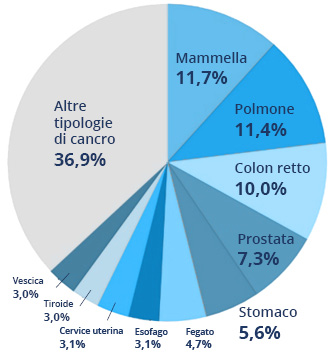
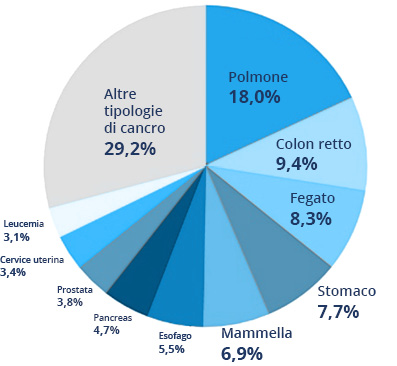
Con una stima di 1.369.000 casi, il cancro ai polmoni è il secondo tumore più comune negli uomini, dopo il cancro alla prostata, e il secondo tumore più comune nelle donne, dopo il cancro al seno, con 725.000 casi2.
In Europa ed in Italia
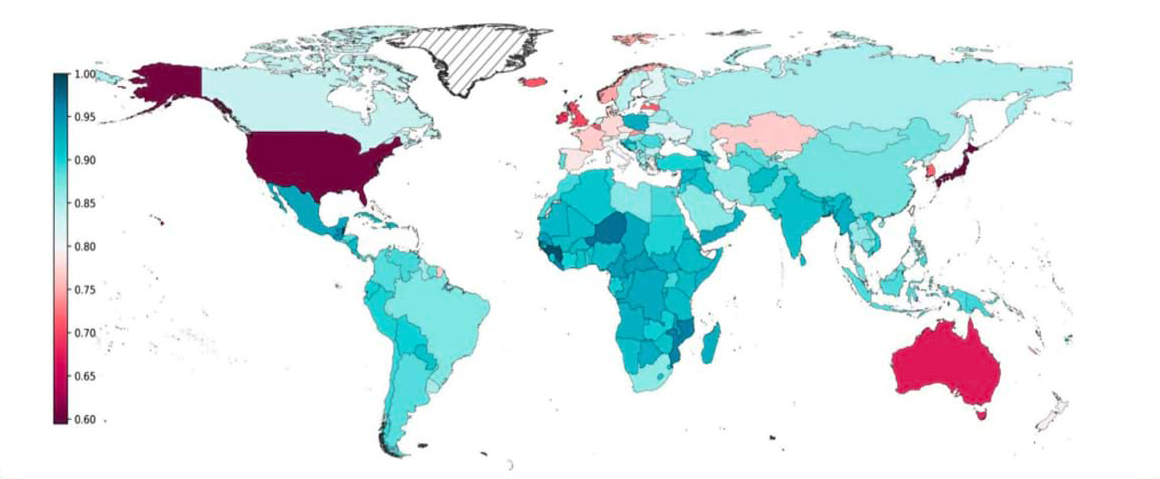
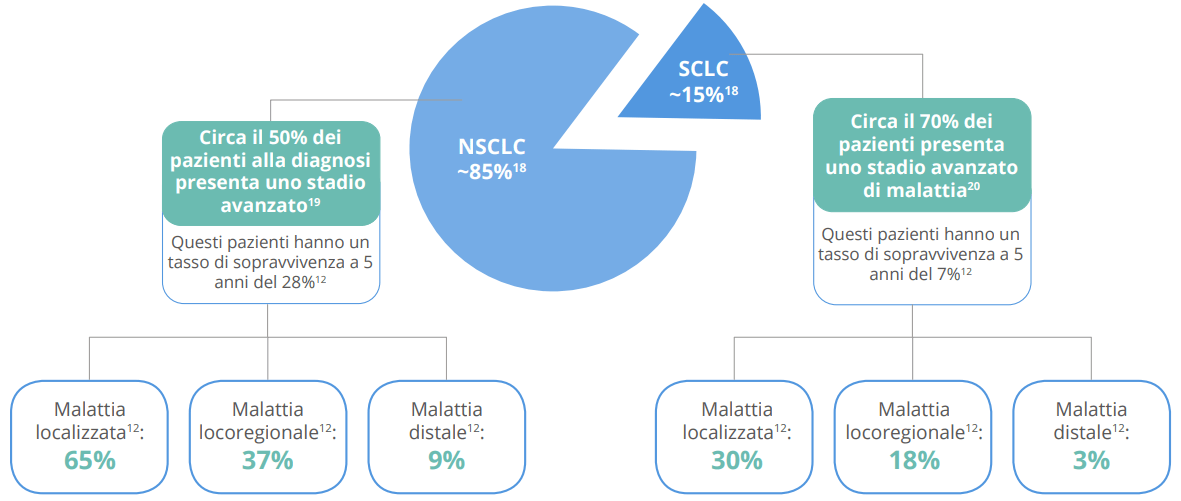
Si tratta della seconda neoplasia più frequente negli uomini con 29.300 nuovi casi e la terza nelle donne con 14.600 nuove diagnosi.6 La sopravvivenza netta a 5 anni dalla diagnosi è pari al 16% negli uomini e al 23% nelle donne.6 Questo perchè la maggior parte delle persone riceve una diagnosi di malattia in stadio avanzato5.
FATTORI DI RISCHIO E SINTOMATOLOGIA
Altri fattori, come la suscettibilità genetica, la cattiva alimentazione, l’esposizione professionale e l’inquinamento atmosferico, possono agire indipendentemente o di concerto con il fumo di tabacco nel plasmare l’epidemiologia descrittiva del cancro del polmone.9,10
I principali fattori di rischio10
- Fattori di rischio genetico (come storia familiare, o polimorfismi genetici);
- Fumo di tabacco;
- Dieta e alcol (ad esempio, un’elevata assunzione di carne, in particolare di carne rossa fritta o ben cotta, può aumentare il rischio di cancro al polmone e ciò può essere correlato alla formazione di nitrosammine durante la cottura);
- Infiammazione cronica dovuta a infezioni e altre condizioni mediche;
- Radiazioni ionizzanti;
- Esposizioni professionali (come amianto, metalli e differenti esposizioni professionali, silice, idrocarburi policiclici aromatici, gas di scarico diesel);
- Inquinamento atmosferico.
Sintomatologia
DIAGNOSI DELLA PATOLOGIA
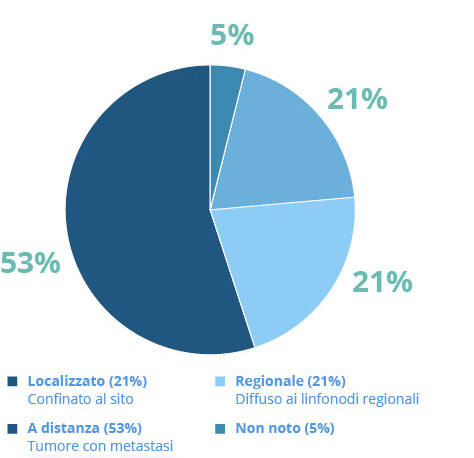
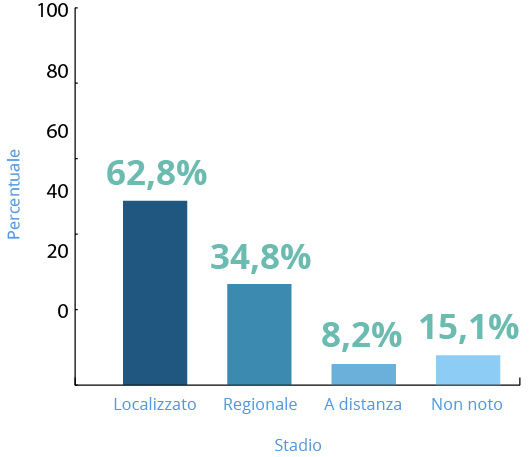
Stadiazione della malattia
Il sistema più comunemente usato per classificare il tumore al polmone è il Tumor-Node-Metastasis (TNM) dell’American Joint Committee on Cancer (AJCC), ora alla sua ottava edizione.13 Il sistema di stadiazione TNM è usato per descrivere la crescita e la diffusione del tumore al polmone, e si basa su tre categorie di informazioni13:
- T: estensione del tumore primario;
- N: coinvolgimento dei linfonodi locali;
- M: presenza di metastasi a distanza.
- I numeri da 0 a 4 che compaiono dopo T, N e M stanno ad indicare una severità crescente.13
- Le categorie T, N e M assegnate, invece, vengono combinate per determinare uno stadio complessivo pari a 0, I, II, III o IV.13
LA DETERMINAZIONE ACCURATA DELLO STADIO DELLA MALATTIA È IMPORTANTE PER LE DECISIONI TERAPEUTICHE13
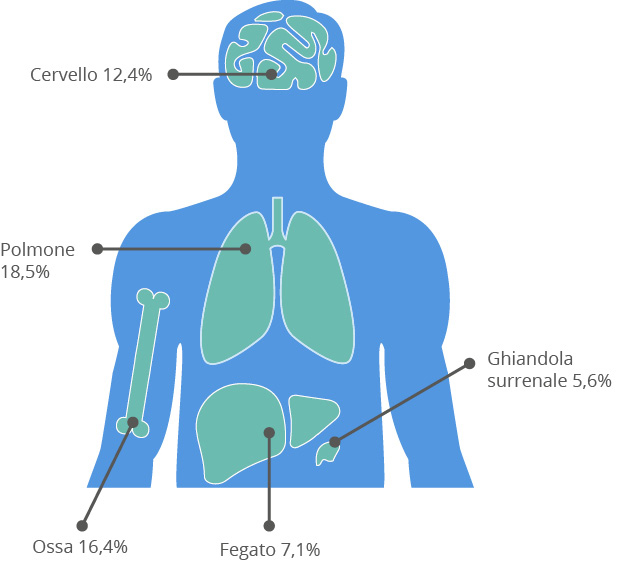
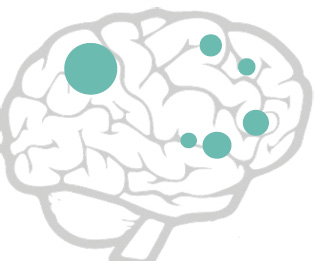
Le metastasi tumorali sono spesso presenti nel carcinoma polmonare in stadio avanzato. Le metastasi cerebrali si riscontrano in circa il 10-20% dei pazienti con tumore al polmone alla diagnosi, mentre circa il 25-50% dei pazienti le svilupperà durante il corso della patologia14,15. Altri siti comuni di metastasi includono il fegato, le ghiandole surrenali e le ossa e, meno comunemente, l’intestino, il pancreas, gli occhi, la pelle, i reni o il seno16.
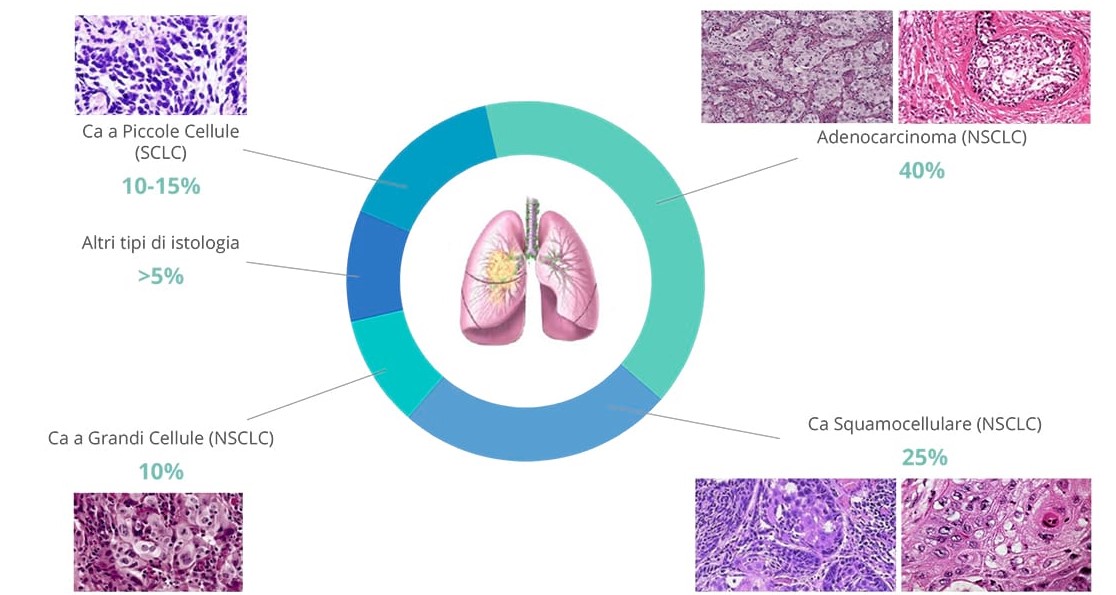
DIAGNOSI ISTOLOGICA
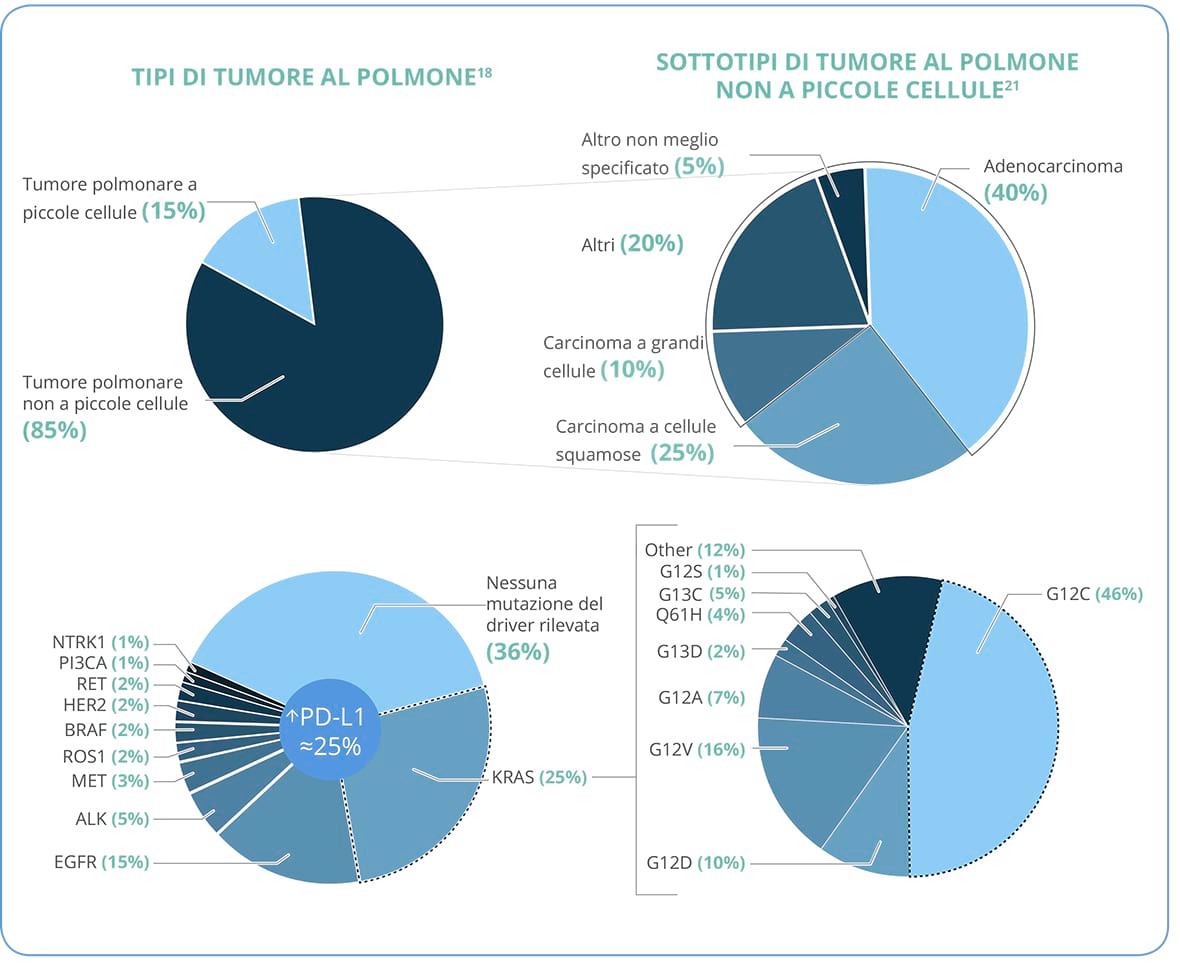
- Circa il 25-30% dei NSCLC è del tipo squamoso18;
-
Circa il 75% dei NSCLC è del tipo non squamoso18, di cui:
- ◊ gli adenocarcinomi rappresentano il sottotipo più comune di NSCLC, e complessivamente rappresentano circa il 40% di tutti i casi di tumore al polmone21;
- ◊ circa il 10% è rappresentato da carcinoma a grandi cellule21;
- ◊ la restante parte di essi comprende sottotipi rari e altri tipi istologici21.
LA DIAGNOSI MOLECOLARE E I BIOMARCATORI DEL TUMORE AL POLMONE
- Espressione di PD-L1 che si verifica ad alti livelli nel ~25% dei pazienti27;
- Mutazioni di EGFR che si verificano nel ~15% dei pazienti26;
- Mutazioni di KRAS, che si verificano dal 25% al 33% dei pazienti26 con la variazione KRAS G12C che rappresenta circa il 44% tra tutte le alterazione a carico di KRAS stesso31
- Riarrangiamenti di ALK, che si verificano nel ~5% dei pazienti26;
- Riarraggiamenti di RET che si verificano nel 2% dei pazienti26;
- Riarrangiamenti di ROS1 che si verificano nel 2% dei pazienti26;
- Riarrangiamenti di NTRK che si verifica nel ≤1% dei pazienti26;
OVERVIEW DEI PRINCIPALI APPROCCI DIAGNOSTICI MOLECOLARI
- la validità clinica del biomarcatore;
- l’accesso a soluzioni clinico-terapeutiche;
- la disponibilità del campione;
- il tempo di consegna dei risultati;
- il costo del test;
- la disponibilità di risorse;
- il contesto clinico.
PRINCIPALI METODICHE DIAGNOSTICHE MOLECOLARI A CONFRONTO
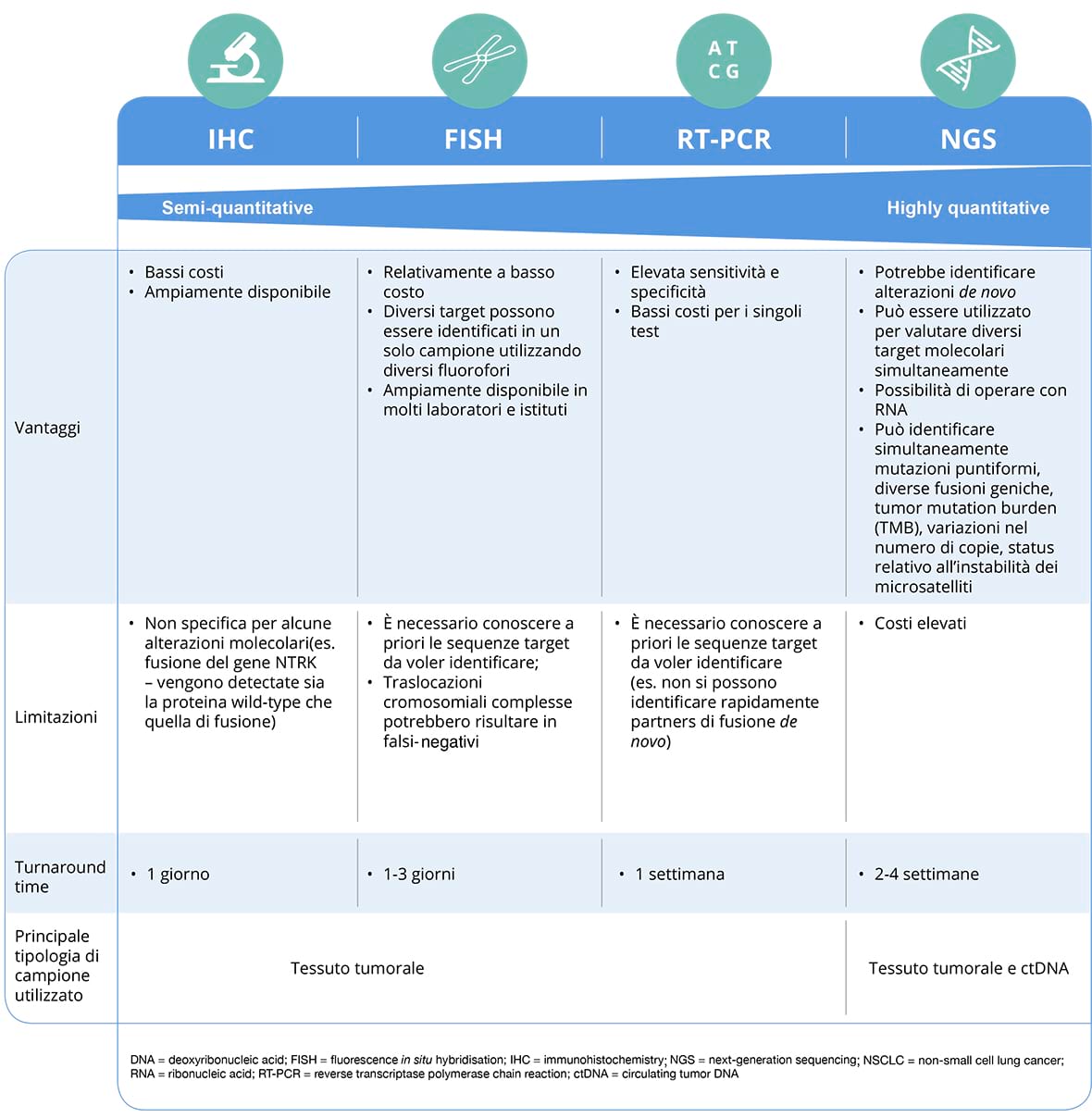
LE PRINCIPALI BARRIERE AL TESTING DEI BIOMARCATORI
Tuttavia, ad oggi, sono numerose e di varia natura le barriere legate al testing che risultano avere un impatto negativo su questo scenario:
- Tessuto tumorale inadeguato: il 55% dei pazienti presenta del materiale tumorale inadeguato per i test molecolari da effettuare alla diagnosi.37
- Tessuto in quantità insufficiente: i risultati di uno studio globale del 2016 hanno mostrato come il 63% dei pazienti non riceve il test mutazionale per EGFR a causa di materiale tissutale insufficiente38.
- Non è possibile ripetere le biopsie: non è possibile ripetere le biopsie in circa il 20% dei pazienti con NSCLC avanzato.39 Nel 25% circa delle biopsie che vengono ripetute, non si garantisce una soglia sufficiente di materiale utile per l’analisi di un profilo genomico completo39.
- Refertazione ed interpretazione delle informazioni ottenute: l’interpretazione clinica dei risultati ottenuti dalle analisi mutazionali dei biomarcatori può rappresentare una barriera all’aderenza dettata dalle linee guida e all’implementazione delle appropriate terapie26-40.
- Accesso ai test molecolari: i pazienti necessitano di avere un accesso equo ai test molecolari e alle molecole innovative, tuttavia delle differenze in termini di accesso sono state ampiamente registrate in Europa41.
- Tempi di consegna dei risultati: il tempo di consegna dei risultati (turnaround time TAT, definito come il periodo di tempo che intercorre tra la richiesta del test e il risultato dello stesso)37 può essere un’importante barriera al testing molecolare. Le differenti piattaforme tecnologiche possono influenzare questo parametro: le principali linee guida internazionali raccomandano un TAT di 10 giorni lavorativi26.
- Interpretazione clinica dei risultati: solo una piccola frazione dei dati sequenziati da NGS può essere interpretata sulla base delle attuali conoscenze e disponibilità di terapie target abbinate42.
- Mancanza di riproducibilità: la mancanza di riproducibilità tra più saggi di test e le sfide associate alla convalida analitica hanno un’implementazione limitata nella pratica clinica di routine43.
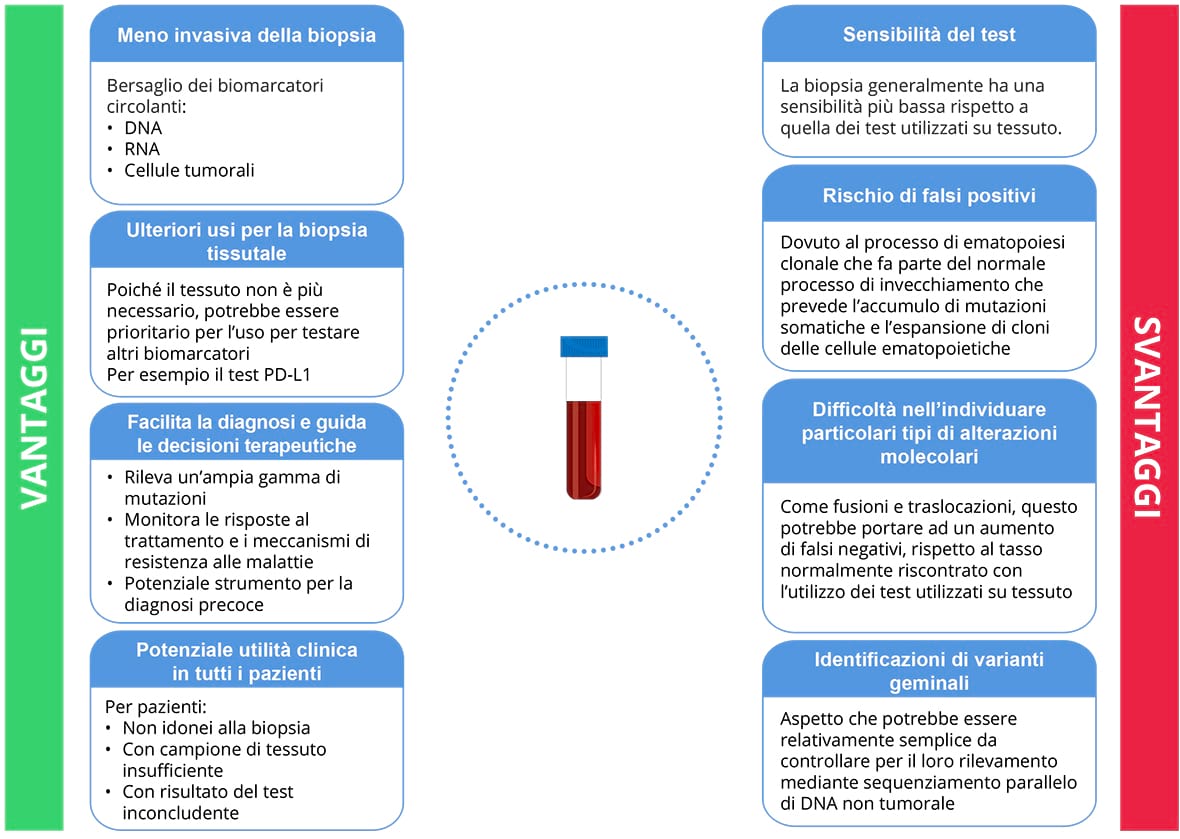
BIOPSIA LIQUIDA: VANTAGGI E SFIDE37
IL TEST NGS BASATO SULLA BIOPSIA LIQUIDA PUÒ SUPERARE LE SFIDE ASSOCIATE ALL’ANALISI DELLA BIOPSIA TISSUTALE
LO SAI CHE...
BIBLIOGRAFIA
- Siddiqui et al, 2022_Lung Cancer - StatPearls - NCBI Bookshelf
- Thandra KC, et al. Contemp Oncol (Pozn). 2021;25(1):45-52. doi: 10.5114/wo.2021.103829.
- Sung H, et al. CA Cancer J Clin. 2021 May;71(3):209-249. doi: 10.3322/caac.21660.
- Sharma R, et al. Int J Clin Oncol. 2022 Apr;27(4):665-675. doi: 10.1007/s10147-021-02108-2.
- van Meerbeeck JP, et al. Transl Lung Cancer Res. 2021 May;10(5):2407-2417. doi: 10.21037/tlcr-20-890.
- I numeri del cancro in Italia 2021, https://www.aiom.it/wp-content/uploads/2021/10/2021_NumeriCancro_web.pdf
- SEER Cancer Stat Fact Sheets Lung and Bronchus Cancer. Last accessed November 2020.
- Lette MN, et al. JCO Glob Oncol. 2022 May;8:e2100100. doi: 10.1200/GO.21.00100.
- Bradley SH, et al. Adv Ther. 2019 Jan;36(1):19-30. doi: 10.1007/s12325-018-0843-5.
- Malhotra et al 2016, Eur Respir J 2016; 48: 889–902 | DOI: 10.1183/13993003.00359-2016
- Polanski J, et al. Onco Targets Ther. 2016 Feb 29;9:1023-8. doi: 10.2147/OTT.S100685.
- American Cancer Society https://www.cancer.org/cancer/lung-cancer/detection-diagnosis-staging/how-diagnosed. html
- Lababede et al 2018, TheOncologist 2018;23:844–848
- Waqar SN, et al. Clin Lung Cancer. 2018 Jul;19(4):e373-e379. doi: 10.1016/j.cllc.2018.01.007.
- Ernani V, et al. J Oncol Pract. 2019 Nov;15(11):563-570. doi: 10.1200/JOP.19.00357. Erratum in: JCO Oncol Pract. 2020 Mar;16(3):149.
- Niu FY, et al. BMC Cancer. 2016 Feb 24;16:149. doi: 10.1186/s12885-016-2169-5.
- Oikawa A, et al. Oncol Lett. 2012 Mar;3(3):629-634. doi: 10.3892/ol.2011.535.
- Denisenko TV, et al. Cell Death Dis. 2018 Jan 25;9(2):117. doi: 10.1038/s41419-017-0063-y.
- Gobbini E, et al. Lung Cancer. 2017 Sep;111:30-37. doi: 10.1016/j.lungcan.2017.06.009.
- Melosky et al 2020, The Oncologist 2020;25:981–992
- Essa, M.L, et al. Materials 2020, 13, 5397. https://doi.org/10.3390/ma13235397
- Devarakonda S, et al. Lancet Oncol. 2015 Jul;16(7):e342-51. doi: 10.1016/åS1470-2045(15)00077-7.
- Cooper WA, et al. J Thorac Dis. 2013 Oct;5 Suppl 5(Suppl 5):S479-90. doi: 10.3978/j.issn.2072-1439.2013.08.03.
- Linee guida AIOM – Neoplasia del Polmone. Edizione 2021. Aggiornata a Ottobre 2021.
- Hess. S, et al. Springer, Berlin, Heidelberg. https://doi.org/10.1007/978-3-540-89891-7_20
- Kerr KM, et al. Lung Cancer. 2021 Apr;154:161-175. doi: 10.1016/j.lungcan.2021.02.026.
- Yu, Hui et al. Journal of Thoracic Oncology 11 (2016): 964–975.
- Pakkala et al, JCI Insight. 2018;3(15):e120858. https://doi.org/10.1172/jci.insight.120858.
- Skoulidis F, et al. N Engl J Med. 2021 Jun 24;384(25):2371-2381. doi: 10.1056/NEJMoa2103695.
- Malapelle U, et al. Eur J Cancer. 2021 Mar;146:74-83. doi: 10.1016/j.ejca.2021.01.015.
- Lazzari C, et al. Diagnostics (Basel). 2020 Dec 15;10(12):1092. doi: 10.3390/diagnostics10121092.
- Cainap C, et al. Biology (Basel). 2021 Sep 3;10(9):864. doi: 10.3390/biology10090864.
- Hechtman et al, Modern Pathology (2022) 35:298–305; https://doi.org/10.1038/s41379-021-00913-8;
- Pennell NA, et al. Am Soc Clin Oncol Educ Book. 2019 Jan;39:531-542. doi: 10.1200/EDBK_237863.
- Thariani R, et al. Mol Oncol. 2012 Apr;6(2):260-6. doi: 10.1016/j.molonc.2012.02.006.
- Kris MG, et al. JAMA. 2014 May 21;311(19):1998-2006. doi: 10.1001/jama.2014.3741.
- Malapelle U, et al. J. Mol. Pathol. 2021, 2, 255-273. https://doi.org/10.3390/jmp2030022
- Peters M, et al. J Glob Oncol. 2019 Feb;5:1-7. doi: 10.1200/JGO.18.00057.
- Chouaid C, et al. Lung Cancer. 2014 Nov;86(2):170-3. doi: 10.1016/j.lungcan.2014.08.016.
- Kim ES, et al. J Thorac Oncol. 2019 Mar;14(3):338-342. doi: 10.1016/j.jtho.2019.01.002.
- Vallone S, et al. Lung Cancer Manag. 2017 Jul;6(1):1-4. doi: 10.2217/lmt-2017-0005.
- Schmid S, et al. ESMO Open. 2022 Oct;7(5):100570. doi: 10.1016/j.esmoop.2022.100570.
- O’Donnell P, et al. BMC Cancer. 2013 Apr 27;13:210. doi: 10.1186/1471-2407-13-210.
- Diaz LA Jr, et al. J Clin Oncol. 2014 Feb 20;32(6):579-86. doi: 10.1200/JCO.2012.45.2011.
- Santarpia M, et al. J Thorac Dis. 2018 Apr;10(Suppl 7):S882-S897. doi: 10.21037/jtd.2018.03.81.
- Robert NJ, et al. Lung Cancer. 2022 Apr;166:197-204. doi: 10.1016/j.lungcan.2022.03.004.